Bác sĩ: ThS. BSNT Trần Tiến Tùng
Chuyên khoa: Truyền nhiễm
Năm kinh nghiệm: 04 năm
Bệnh Tularensis (hay còn được gọi là bệnh tularaemia, sốt do ruồi nai, sốt do thỏ,…) là một bệnh truyền nhiễm lây truyền từ động vật sang người, gặp ở nhiều nơi trên thế giới.
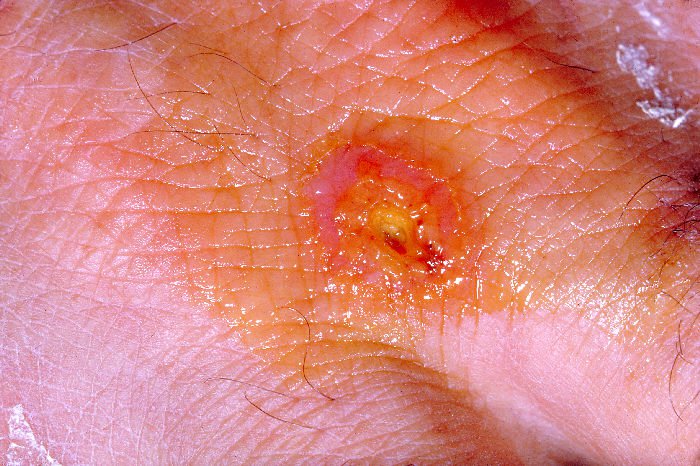
Bệnh Tularensis
Bệnh lây truyền qua nhiều con đường khác nhau như tiếp xúc với động vật bị nhiễm bệnh và chất thải của chúng, lây truyền qua trung gian truyền bệnh, khi hít hoặc ăn phải vi khuẩn gây bệnh,…
Bệnh gây biểu hiện đa dạng, có thể không có triệu chứng đến nhiễm trùng tại da, hạch, phổi, dạ dày – ruột, mắt, nhiễm trùng toàn thân,… Trường hợp nặng gây suy đa cơ quan và có thể tử vong.
Chẩn đoán xác định dựa vào các xét nghiệm căn nguyên gây bệnh như nuôi cấy và phân lập vi khuẩn, kỹ thuật PCR, xét nghiệm huyết thanh chẩn đoán,…
Việc chỉ định kháng sinh càng sớm càng tốt. Hiện nay chưa có vắc xin phòng bệnh, các biện pháp phòng ngừa là phòng con đường lây nhiễm và dự phòng kháng sinh trong một số trường hợp.
Nguyên nhân gây bệnh là vi khuẩn thuộc loài Francisella spp, thuộc nhóm vi khuẩn nội bào, bắt màu gram âm, hiếu khí. Francisella được chia thành hai loại A và loại B, trong đó loại A có độc lực và gây bệnh cảnh nặng hơn. Francisella spp có nhiều loài gây bệnh cho người và động vật như F.tularensis, F.philomiragia, F.hispaniensis, F. Opportunistica, F. noatunensis, F. orientalis, F. marina, và F. halioticida,… trong đó gây bệnh ở người hay gặp nhất và độc lực vi khuẩn cao nhất là F.tularensis. Vi khuẩn có tính chất oxidase (-), catalase (+), sinh enzyme beta-lactamase,…. Vi khuẩn có thể tìm thấy nhiều khu vực trên thế giới như Bắc Mỹ, Châu Âu, Châu Á, khu vực Trung Đông và ngoài môi trường, gây bệnh cho con người và động vật đặc biệt là các loài gặm nhấm ( thỏ, sóc, chuột,…).
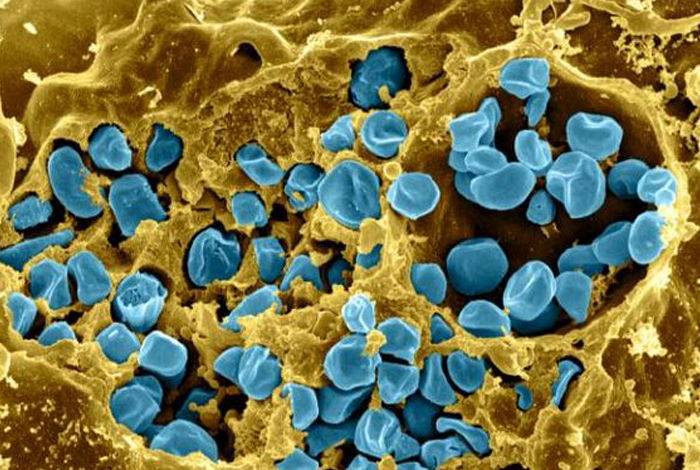
Hình ảnh minh họa cho 1 tế bào bị nhiễm vi khuẩn Francisella spp
Khi cơ thể bị nhiễm mầm bệnh, tại vị trí nhiễm khuẩn ban đầu vi khuẩn theo đường bạch huyết đến hạch gần nhất, phản ứng viêm cấp xảy ra, đôi khi biểu hiện giống hạch lao, từ đó xâm nhập và gây bệnh tại các cơ quan khác.
Biểu hiện lâm sàng của bệnh Tularensis rất đa dạng, từ không có triệu chứng đến biểu hiện nhiễm trùng nhiễm độc nặng, thậm chí sốc nhiễm khuẩn, suy đa tạng và tử vong. Nguyên nhân phụ thuộc vào chủng vi khuẩn và độc lực vi khuẩn, đường xâm nhập và tình trạng miễn dịch của cơ thể. Các thể bệnh lâm sàng có thể gặp:
- Loét hạch do tularaemia: Là một thể bệnh hay gặp. Sau khoảng 24-48h, tại vị trí vi khuẩn xâm nhập, tổn thương da nhanh chóng tạo mụn mủ, nốt phỏng ở trung tâm, sau đó hình thành vết loét. Vị trí thường gặp liên quan đến con đường lây truyền. Vết loét trên bàn tay, cánh tay hay gặp khi tiếp xúc với động vật và chất thải của chúng. Khi bị nhiễm bệnh do vector truyền bệnh, vết loét có thể gặp ở đầu, cổ, thân mình, đáy chậu. Đa số gặp một vết loét, nhiều vết loét ít gặp hơn. Người bệnh xuất hiện sưng hạch, thời gian có thể xảy ra trước, cùng lúc hoặc ngay sau khi xuất hiện tổn thương da, thường gần vị trí nhiễm trùng ban đầu. Hạch sưng dần, hóa mủ, có thể vỡ ra ngoài. Bên cạnh đó, người bệnh thường có sốt kèm theo, mệt mỏi.
- Bệnh tularaemia hạch ở mắt: Vi khuẩn xâm nhập vào kết mạc và gây bệnh. Triệu chứng lâm sàng thường xảy ra một bên mắt, với biểu hiện mắt đỏ, đau, sưng nề, sợ ánh sáng và tăng tiết nước mắt. Trường hợp nặng hơn có thể chảy mủ, loét giác mạc, viêm giác mạc,... Bệnh kèm theo nổi hạch vùng đầu mặt cổ. Đôi khi có thể gặp viêm màng bồ đào một bên mắt.
- Bệnh tularaemia thể phổi: dựa vào đường lây truyền có thể phân thành nguyên phát và thứ phát. Nguyên phát khi người bệnh hít phải vi khuẩn lây bệnh, các biểu hiện lâm sàng có thể gặp như: triệu chứng toàn thân sốt, mệt mỏi, đau mỏi người, khó chịu, đau nhức cơ xương khớp, ăn không ngon, chán ăn, buồn nôn; triệu chứng hô hấp gồm ho đờm tăng, đau ngực, cảm giác khó thở, nghe phổi thấy rales ẩm, tiếng cọ màng phổi hoặc hội chứng ba giảm đáy phổi. Trên phim chụp X-quang ngực có thể không ghi nhận hình ảnh bất thường hoặc có hình ảnh thâm nhiễm phổi, đông đặc thùy, tràn dịch màng phổi, hạch trung thất. Bệnh thứ phát khi vi khuẩn xâm nhập vào máu và gây ổ nhiễm trùng di bệnh tại phổi. Người bệnh có biểu hiện hội chứng nhiễm trùng: sốt cao, gai lạnh, da xanh tái, hơi thở hôi,… kèm theo các triệu chứng hô hấp trên. Hình ảnh tổn thương X-quang phổi có tổn thương thâm nhiễm phổi, tràn dịch màng phổi, bệnh phổi kẽ, đôi khi tổn thương cả hai bên.
Người bệnh có biến chứng suy hô hấp nếu tổn thương phổi nhiều, tràn dịch màng phổi nhiều, trường hợp nặng cần hỗ trợ hô hấp. Chọc dịch màng phổi thường là dịch tiết, nên nuôi cấy tìm vi khuẩn gây bệnh.
- Bệnh tularaemia toàn thân: Hội chứng nhiễm trùng nhiễm độc rõ như sốt cao, gai lạnh, rét run, người mệt mỏi, da xanh tái, môi khô, lưỡi bẩn, hơi thở hôi,…kèm theo các triệu chứng ở cơ quan khác như tổn thương da, sưng hạch, triệu chứng hô hấp (ho, đau ngực, khó thở), biểu hiện tiêu hóa (đau bụng, nôn mửa, đi ngoài,..), tiếu buốt, tiểu mủ,… Nếu không được chẩn đoán và điều trị kịp thời, bệnh có thể gây nhiều biến chứng, thậm chí suy đa tạng, tử vong. Cần nuôi cấy máu trước khi dùng kháng sinh.
- Một số thể bệnh khác:
+ Viêm họng: Thường do nhiễm vi khuẩn gây bệnh qua thức ăn và nước uống bị nhiễm khuẩn. Người bệnh có biểu hiện sốt, đau rát họng và sưng nề, nổi hạch lân cận. Thăm khám thấy viêm loét họng, viêm amidan.
+ Thể dạ dày - ruột: Do nhiễm vi khuẩn qua thức ăn và nước uống. Biểu hiện hội chứng nhiễm trùng và triệu chứng cơ quan tiêu hóa như chán ăn, buồn nôn, nôn mửa, đau bụng, rối loạn đại tiện,…
- Suy hô hấp, tràn dịch màng phổi
- Viêm màng não, viêm nội tâm mạc nhiễm khuẩn, viêm màng ngoài tim
- Suy thận, tiêu cơ vân, viêm gan
- Sốc nhiễm khuẩn, suy đa tạng
- Loét, vỡ hạch
- Loét giác mạc, viêm giác mạc
- Tái phát
Con đường lây bệnh chủ yếu bao gồm:
- Lây qua tiếp xúc trực tiếp hoặc gián tiếp với động vật bị bệnh hoặc chất thải của chúng.
- Qua các vết cắn, vết đốt của vector trung gian truyền bệnh là các loài động vật chân đốt như ve, bọ chét, rận,... Ở các vùng địa lý khác nhau, các vector trung gian truyền bệnh hay gặp khác nhau.
- Đường tiêu hóa do ăn phải thức ăn hoặc nước uống bị nhiễm khuẩn.
- Đường hô hấp khi hít phải vi khuẩn gây bệnh, đặc biệt trong chiến tranh và khủng bố khi sử dụng vi khuẩn làm vũ khí sinh học.
- Bệnh không lây truyền từ người sang người mặc dù đã có báo cáo ghi nhận lây truyền qua quá trình khám nghiệm tử thi hoặc nhận các tạng ghép bị nhiễm bệnh. Tuy nhiên con đường lây bệnh này ít gặp.
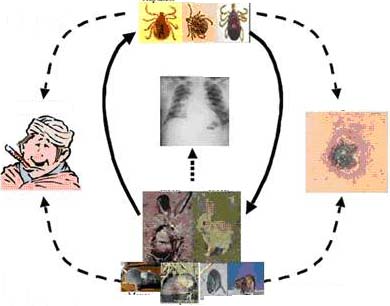
Các yếu tố trong dây chuyền lây nhiễm bệnh Tularemia.
Tất cả mọi lứa tuổi đều có thể mắc bệnh, đặc biệt khi tiếp xúc với sinh vật bị nhiễm bệnh qua các con đường lây truyền trên. Tuy nhiên, một số đối tượng nguy cơ nhiễm bệnh cao hơn như nông dân, người chăn nuôi, người làm lâm nghiệp, bác sĩ thú y, nhân viên tại các lò mổ, phân phối thịt động vật, …
Một số báo cáo tại Mỹ, bệnh hay gặp ở lứa tuổi dưới 15 tuổi hoặc người trung niên, giới nam thường gặp hơn nữ.
Hiện chưa có vắc xin phòng bệnh đặc hiệu. Các biện pháp phòng ngừa chủ yếu:
- Phòng ngừa con đường lây truyền:
+ Vệ sinh thân thể tốt, đặc biệt là vệ sinh tay, mang găng bảo hộ khi làm việc trong môi trường nguy cơ nhiễm bệnh cao ( bác sĩ thú y, người chăn nuôi, nhân viên lò mổ,…).
+ Xử lý chất thải và xác động vật bị bệnh đúng quy định.
+ Thực hiện an toàn thực phẩm, ăn chín, uống sôi
+ Diệt côn trùng và các loài bọ, ve,…
+ Khi điều trị và chăm sóc người bệnh cần áp dụng các biện pháp phòng ngừa chuẩn.
- Kháng sinh dự phòng: có thể áp dụng với đối tượng nguy cơ phơi nhiễm cao, thường sử dụng doxycycline với liều thường dùng là 100 mg/lần x 2 lần/ngày , ciprofloxacin 15 mg/kg uống 2 lần/ngày. Thời gian dự phòng trung bình khoảng 2 tuần kể từ khi tiếp xúc với nguồn bệnh.
a. Các triệu chứng lâm sàng gợi ý như: vết loét da, nổi hạch, viêm kết mạc kèm theo sưng hạch, viêm họng nặng không đáp ứng với điều trị kháng sinh thông thường, nhiễm trùng toàn thân dai dẳng, viêm phổi cộng đồng không đáp ứng với kháng sinh theo kinh nghiệm,…. Tiền sử có tiếp xúc với động vật bị bệnh và chất thải của chúng, côn trùng cắn,…
b. Xét nghiệm
 - Xét nghiệm chẩn đoán căn nguyên:
- Xét nghiệm chẩn đoán căn nguyên:
- Xét nghiệm khác: Các bất thường về công thức máu như tăng số lượng bạch cầu tăng trong đó chủ yếu là bạch cầu đa nhân trung tính, trường hợp nặng có thể giảm tiểu cầu, các marker viêm như CRP, procalcitonin tăng, có thể có tổn thương chức năng gan, thận, hình ảnh tổn thương trên phim X-quang,….
Cần chẩn đoán phân biệt với một số bệnh như: Viêm hạch do các căn nguyên khác, bệnh do Rickettisa, sốt do chuột cắn, bệnh dịch hạch, lao hạch, ...; các nguyên nhân không phải nhiễm trùng khác như bệnh ác tính,…
- Liệu pháp kháng sinh được chỉ định càng sớm càng tốt. Các kháng sinh được khuyến cáo là nhóm aminoglycosides, tetracycline, doxycycline, nhóm fluoroquinolones và chloramphenicol. Kháng sinh nhóm beta-lactam không được khuyến cáo trên lâm sàng do thất bại điều trị mặc dù một số chủng còn nhạy invitro. Erythromycin đã được báo cáo sử dụng thành công trên một số bệnh nhân, tuy nhiên cần nhiều nghiên cứu hơn.
- Phác đồ lựa chọn tùy từng bệnh cảnh lâm sàng và cần cá thể hóa người bệnh. Trong những trường hợp nhiễm trùng nặng, có thể chỉ định gentamicin liều 3-5 mg/kg/ngày đơn trị liệu hoặc kết hợp với kháng sinh nhóm fluoroquinolones (ciprofloxacin 400mg/lần x 2 lần/ngày, levofloxacin 750 mg/ngày,..) hoặc streptomycin liều 10 mg/kg/lần x 2 lần/ ngày. Thời gian điều trị thông thường khoảng 7-10 ngày, có thể lâu hơn trong trường hợp có viêm màng não, viêm nội tâm mạc nhiễm khuẩn, phụ thuộc vào đáp ứng lâm sàng và xét nghiệm. Trường hợp bệnh nhẹ hơn có thể dùng kháng sinh fluoroquinilones đường uống (ví dụ ciprofloxacin 500mg/ lần x 2 lần/ ngày, levofloxacin 500 mg/ngày,…), doxycycline 100 mg/lần x 2 lần/ngày,... Thời gian điều trị khoảng 10 -14 ngày.
Một số người bệnh cần chích rạch, dẫn lưu hạch khi có chỉ định.
Tài liệu tham khảo:
1. Auwaerter PG, Penn RL. Francisella tularensis (Tularemia). In: Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases, 9th ed, Bennet JE, Dolin R, Blaser MJ (Eds), Elsevier, Philadelphia 2015. p.2759.
2. Centers for Disease Control and Prevention. Bioterrorism Readiness Plan: A Template for Healthcare Facilities.
3. Peterson JM, Schriefer ME. Francisella. In: Manual of Clinical Microbiology, 11th ed, Jorgensen J, Pfaller M, Carroll K, et al (Eds), American Society for Microbiology Press, Washington, DC 2015. p.851.
4. American Academy of Pediatrics. Tularemia. In: Red Book: 2018 Report of the Committee on Infectious Diseases, 31st ed, Kimberlin DW, Brady MT, Jackson MA, Long SS (Eds), American Academy of Pediatrics, Itasca, IL 2018. p.861.
5. Jessica Snowden; Kari A. Simonsen,Tularemia, StatPearls [Internet].
Quý khách hàng vui lòng lựa chọn dịch vụ y tế theo nhu cầu!
