Bác sĩ: ThS. BSNT Trần Tiến Tùng
Chuyên khoa: Truyền nhiễm
Năm kinh nghiệm: 04 năm
Uốn ván là một bệnh nhiễm trùng nghiêm trọng và nguy hiểm, gây nên do một loài vi khuẩn thuộc họ Clostridium, tên là Clostridium tetani gây ra. Thực chất vi khuẩn này không trực tiếp gây nên bệnh cảnh của bệnh, chúng tác động thông qua việc tiết ra một loại protein có tên là tetanospasmin, ngoại độc tố này của vi khuẩn sẽ gây tăng trương lực cơ toàn thân, gây nên những cơn co cứng, co giật và tử vong nếu bệnh nhân không được chữa trị kịp thời.
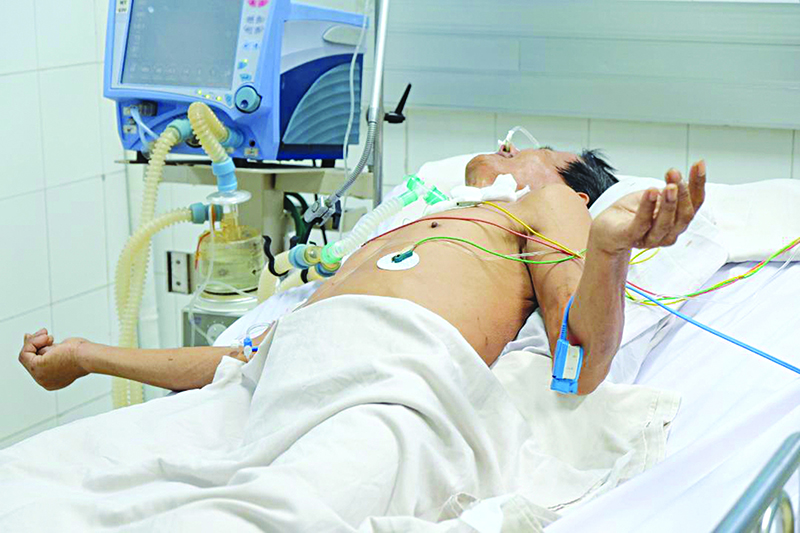 Hình ảnh điển hình của một bệnh nhân uốn ván
Hình ảnh điển hình của một bệnh nhân uốn ván
Ngay từ thế kỷ thứ V (TCN), người ta đã phát hiện được những ghi chép về một chứng bệnh mà đến ngày nay người ta cho rằng đó là bệnh Uốn ván. Căn bệnh nguy hiểm này có tỷ lệ tử vong chung lên đến 20-90%, cướp đi sinh mạng của khoảng 200.000 người mỗi năm trên toàn thế giới, bệnh đặc biệt nguy hiểm nếu là uốn ván sơ sinh và trên cơ địa người già yếu, có nhiều bệnh lý nền. Tỷ lệ mắc bệnh cũng thay đổi theo điều kiện kinh tế của từng nước, từng khu vực trong quốc gia cũng như khả năng bao phủ tiêm phòng vaccine ở nơi đó. Tại Việt Nam, tỷ lệ mắc Uốn ván là 1,87 trường hợp/100.000 dân mỗi năm, với tỷ lệ tử vong dưới 5%.
Nguyên nhân gây bệnh chính là vi khuẩn Uốn ván, tên khoa học là Clostridium tetani, đây là loại trực khuẩn Gram (+), kỵ khí bắt buộc, có sinh nha bào và gây bệnh bằng ngoại độc tố (tetanospasmin). Do là vi khuẩn sinh nha bào, chúng thích nghi khá tốt trong điều kiện môi trường tự nhiên, nha bào có thể tồn tại nhiều năm trong một số môi trường thích hợp và không bị tiêu diệt bởi nhiều loại thuốc kháng khuẩn thông thường, ngay cả khi bị đun sôi 20 phút. Có thể gặp vi khuẩn trong đất, bùn, cống rãnh, phân động vật, dụng cụ y tế chưa tiệt trùng,.. xâm nhập vào cơ thể bệnh nhân qua những vết thương, vết xước có thể là rất nhỏ cũng có nguy cơ nhiễm bệnh Uốn ván.
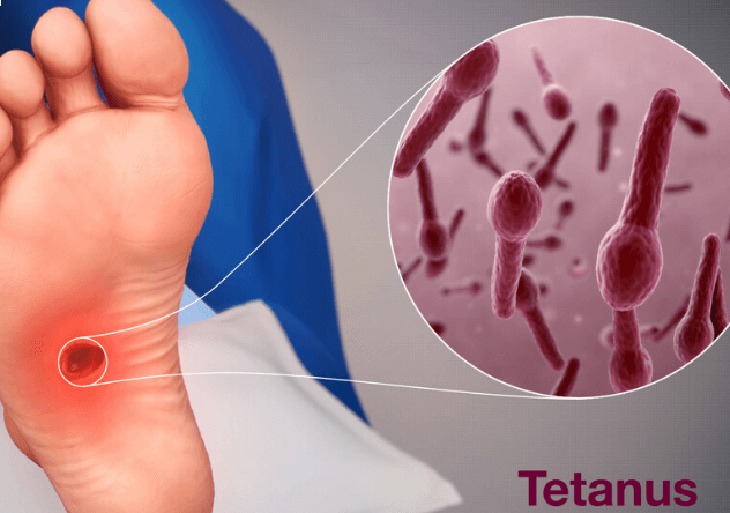
Nguyên nhân gây bệnh chính là vi khuẩn Uốn ván, tên khoa học là Clostridium tetani
Lâm sàng
Thời kỳ ủ bệnh
Là thời gian kể từ khi có vết thương đến khi xuất hiện triệu chứng đầu tiên của bệnh- cứng hàm. Thời kỳ này thường không có triệu chứng lâm sàng và khá dao động, có thể từ vài ngày đến vài tháng, thậm chí có bệnh nhân đã phát bệnh nhưng không nhớ đã có vết thương từ khi nào. Tuy vậy, thời gian ủ bệnh trung bình là khoảng 7 ngày, khoảng thời gian ủ bệnh càng ngắn, bệnh càng nặng.
Thời kỳ khởi phát
Là thời gian kể từ khi có triệu chứng đầu tiên (cứng hàm) đến khi có cơn co giật hoặc co thắt hầu họng- thanh quản đầu tiên, thường kéo dài không quá 1 tuần, thời kỳ này càng ngắn (nhỏ hơn 48h) cũng càng dự báo nguy cơ tiên lượng nặng của bệnh.
Cứng hàm: Ban đầu bệnh nhân có cảm giác khó nói, khó nuốt, khó há miệng tăng dần và liên tục, càng cố há miệng cho bệnh nhân, hàm càng cứng chặt chống lại lực tác động, triệu chứng này gặp ở tất cả các bệnh nhân bị Uốn ván.
Co cứng các vùng cơ khác trên cơ thể:
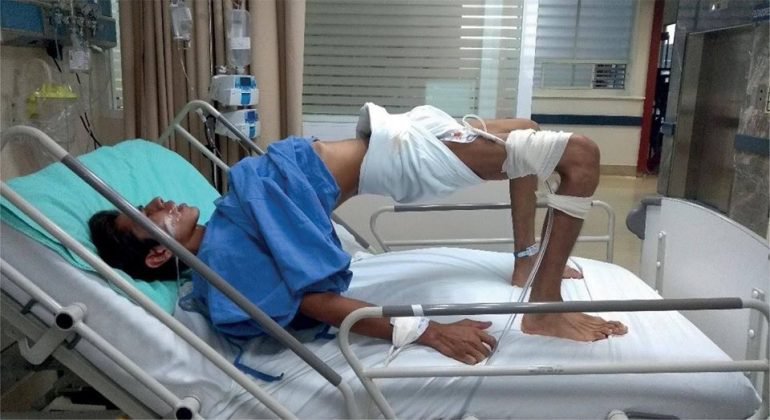
Triệu chứng co cứng cơ ở các chi, chi trên ưu thế cơ gấp, chi dưới ưu thế cơ duỗi, tạo nên tư thế gấp tay và duỗi chân
Thời kỳ toàn phát
Là thời kỳ tính từ khi bệnh nhân có cơn co giật đầu tiên đến khi bước vào giai đoạn lui bệnh, có thể kéo dài từ 1 đến 3 tuần, với các biểu hiện triệu chứng chính như:
Thời kỳ lui bệnh
Thời kỳ này có thể kéo dài hàng tuần đến hàng tháng tùy theo mức độ năng cả bệnh nhân. Được đánh dấu ở thời điểm các cơn giật của bệnh nhân bắt đầu có xu hướng giảm và thưa hơn, trương lực các cơ giảm dần. Bệnh nhân hồi phục khả năng nuốt, miệng há dần ra, ăn uống được đường miệng
Cận lâm sàng
Bệnh Uốn ván đa số được chẩn đoán bằng lâm sàng, các xét nghiệm không có nhiều giá trị :
Nhiễm trùng do vi khuẩn Uốn ván là một bệnh cảnh rất nặng, nguy cơ tử vong cao với nhiều biến chứng thuộc nhiều cơ quan khác nhau
xuất huyết dạ dày do stress.
Bệnh Uốn ván lây truyền qua các vết thương bẩn, tổn thương trên da tiếp xúc với mầm bệnh;
Bệnh Uốn ván dễ gặp trên những đối tượng sau:
Bệnh Uốn ván dễ gây biến chứng nặng trên những đối tượng sau
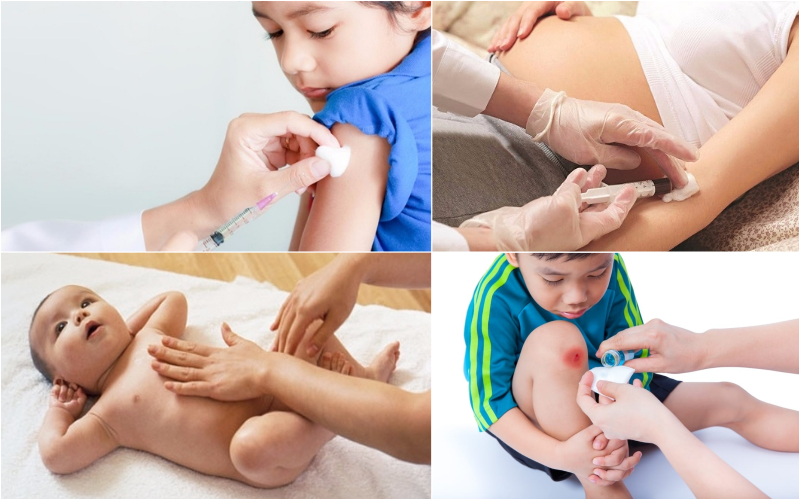
Tiêm chủng là biện pháp phòng bệnh hữu hiệu
+ Cắt lọc sạch vết thương, rửa oxy già và thuốc sát trùng, dùng kháng sinh, nếu chưa được tiêm phòng hoặc tiêm không đầy đủ bệnh Uốn ván, cần tiêm kháng huyết thanh SAT 1500 IU (1 - 2 ống tiêm bắp), kết hợp tiêm vaccine uốn ván vào một vị trí bên đối diện để có miễn dịch chủ động.
Chẩn đoán uốn ván không khó và chủ yếu dựa trên các biểu hiện lâm sàng, các xét nghiệm cận lâm sàng không có nhiều giá trị
Bệnh nhân có các dấu hiệu điển hình của bệnh như
Thường có tiền sử vết thương trước khi xuất hiện triệu chứng của bệnh Uốn ván
Điều trị cụ thể
+ Xử lý vết thương: Mở rộng, cắt lọc triệt để tổ chức hoại tử, để hở không băng kín
+ Kháng sinh diệt vi khuẩn uốn ván: Metronidazol 500 mg, truyền tĩnh mạch hoặc penicillin G: 1 - 2 triệu đơn vị, tiêm tĩnh mạch
+ Kháng sinh thay thế: Erythromycin, penicillin V hoặc clindamycin
+ Thời gian điều trị từ 7 đến 10 ngày
+ Huyết thanh kháng độc tố uốn ván (SAT) 1.500 IU/01 ống, liều 400 -500 IU/kg cân nặng, liều duy nhất, phải thử phản ứng trước tiêm
+ Uốn ván sơ sinh dùng SAT 1.000 IU/kg cân nặng.
+ Nguyên tắc: Người bệnh nên được chăm sóc tại phòng riêng, tránh tiếng ồn và những kích thích xung quanh, đặt sẵn các đường truyền tĩnh mạch để đưa thuốc vào trong những trường hợp khẩn cấp cần cắt cơn. Dùng thuốc chia nhỏ nhiều trong ngày để kiểm soát cơn giật tốt hơn. Nên đặt nội khí quản hoặc mở khí quản sớm để tránh những tai biến có thể xảy ra trong cơn giật.
+ Điều trị cụ thể:
Có thể dùng đơn độc nhưng thường là phối hợp các thuốc sau đây: Diazepam được sử dụng phổ biến, sau đó là lorazepam, barbiturat, chlorpromazin. Các thuốc phong bế thần kinh cơ kết hợp với thở máy được dùng để điều trị các cơn co cứng co giật không đáp ứng với thuốc hoặc các cơn co cứng đe dọa ngừng thở.
+ Magnesium sulfate, Morphine sulfate đường tĩnh mạch
+ Atropine và clonidine để điều chỉnh nhịp tim và huyết áp nhưng hiệu quả hạn chế.
+ Gây mê sâu: phối hợp liều cao midazolam, thiopental, propofol và fentanyl
+ Hồi sức hô hấp.
+ Đảm bảo thông thoáng đường thở: Hút đờm dãi, khai thông đường thở, thở Oxy
+ Hồi sức tuần hoàn: Đảm bảo thể tích tuần hoàn và huyết áp bằng truyền dịch, nếu không đáp ứng dùng thuốc vận mạch
+ Dự phòng loét do stress bằng thuốc giảm tiết acid
+ Đảm bảo dinh dưỡng và cân bằng nước điện giải cho bệnh nhân
+ Dự phòng huyết khối tĩnh mạch. Tiến hành vật lý trị liệu sớm sau khi qua giai đoạn co giật.
Tài liệu tham khảo:
Quý khách hàng vui lòng lựa chọn dịch vụ y tế theo nhu cầu!
